眼球在不同子午线上屈光力不同,形成两条焦线和最小弥散斑的屈光状态称为散光(astigmatism)。进入眼球的光不能在视网膜上形成焦点的眼,称为散光眼(astigmatism)。球面透镜或共轴球面镜系统具有以光轴为中心的完全对称性。限于近轴光学原理,轴上物点发散的光锥经过球镜(系统)后光锥也是对称的,并能在光轴上结成像点,这种对称性的光锥具有正常屈光学特性。与此不同的另一种屈光面(系统)仅有低级别的对称性,光轴上物点发散的光锥经过该屈光面(或系统)后的光锥也为低级别的对称性,它在光轴上不能结成一个像点,为非正常的屈光特性,即散光(astigmatism),这样的屈光面称为散光面(astigma...[详细]
散光可由屈光体表面弯曲度的不均一、光学中心偏离视线,或屈光体的屈光率不正常所引起。 1.曲率性散光(curvature astigmatism) 如果散光的度数较高,往往发生在角膜。这种散光通常是先天性的。用角膜计测量可以发现正常人眼均存在轻度的散光,几乎是不可避免的。最常见的散光是垂直弯曲度较水平者大,一般约在0.2D。达种轻度的散光可以认为是生理性的,是由于上下眼睑的经常压迫所致。随着年龄的增加,这种生理缺陷有轻度增长的倾向。 获得性的散光也较多见。可因角膜病变(最突出的例子是圆锥角膜)、累及角膜的眼外伤(例如眼部手术之后尤其是角膜切口的手术)也可产生同样...[详细]
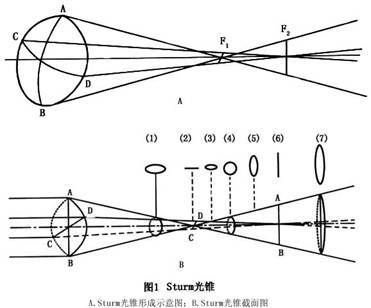
眼散光主要来自于角膜散光,故以角膜作为眼的屈光面,光线经过角膜后形成两条焦线,分别称为前焦线F1与后焦线F2。以两焦线为界限,平行光线经角膜屈光后形成的为一个圆锥体形的散光光锥,称为Sturm光锥(Sturm conoid)(图1A)。由图1B中可看出光锥截面的形状,由于位置不同而形成形状各异的散光圈。在前焦线F1稍前,由于AB强主经线的光线已接近聚焦,而CD弱主经线的光线距焦线尚远,光线开散较大,光锥截面呈现横椭圆形(1)。AB经线在F1形成前焦线呈水平线(2)。此后AB经线散开,CD经线尚未聚焦,光锥截面形成比(1)小的横椭圆形(3),再后AB经线散开与CD经线集合光线的量相等,光锥截面形...[详细]
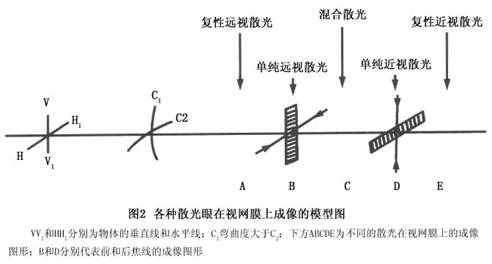
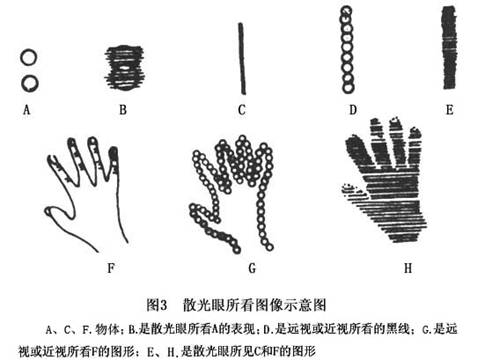
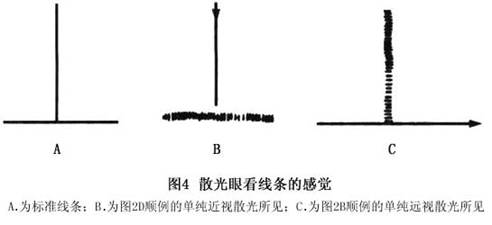
散光眼的两个主要症状是视力降低和视觉疲劳。如果你是一个正视眼,用一个-2.0DC的镜片,把镜片的轴垂直放在眼前,就成为+2.0DC×90°的顺规的单纯性远视散光。所有垂直方向进入眼球的光仍在视网膜上聚焦,所有水平方向进入眼球的光在视网膜的后面聚焦(图2)。图3是散光眼所看图像的示意图。戴着上面的散光镜片,去看放在眼前的两个黑点,就将两个黑点看成是两边有很模糊尾巴的两个淡黑点(图3B)。由于任何一条线都是由无穷个点所组成。如把一条线段竖着放在眼前,则所看到的如图3E所示,是由很多两头带尾巴的灰点互相横向排列所组成的、一条边缘非常模糊但线段两端比较整齐的灰线条。它比图3C要宽些。由于每个像点都变模...[详细]
目前没有相关内容描述。
无特殊实验室检查。
1.主观检查 (1)散光表观察:散光眼的主观检查可用散光表观察,初步了解被检眼的散光子午线视网膜上朦胧的物像形状(图6)。 散光表观察因散光程度、屈光性质、调节功能状态、注视目标的距离和形状不同,有种种不同的变化。因此从视网膜朦胧的物像形状和性质,在检查中可了解散光眼的性质和程度。规则性散光可用5m距离的散光表,借助主观测试,转动散光表下方的指标,根据散光眼观察散光表的线条清晰程度和色调浓淡及其方位,可略知有无散光及其强弱主经线的位置。例如单纯远视散光(循规性),垂直经线在视网膜上形成清晰的水平的前焦线,而水平经线在视网膜后方形成垂直的后焦线。因而注视散光表时呈现水平线...[详细]
通过上述的多种检查和测量方法,对于散光的诊断并不困难。
1.散光的光学矫正 散光的光学矫正主要是指眼镜矫正,包括框架散光镜矫正和隐形眼镜矫正。 (1)框架散光镜矫正应是首选的。尤其是儿童青少年的散光,配戴隐形眼镜的适应性尚不成熟。散光镜片含有柱镜成分,当双眼散光矫正时,两散光镜片的柱镜会产生双眼空间视觉效果。当两柱轴均在斜轴位时,就会产生物像空间变形效果,戴镜者会感到地面倾斜,物体扭曲变形等现象,不能接受矫正。故处方前一定要进行足够的试镜调整,原则上是:①散光度适宜,不能过矫;②在小角度斜向情况时,应将两眼的柱轴都调整为90°或180°。不必死扣在检影的几度轴差内,例如右眼负散光轴5°,左眼为175°,调试轴可均为180°,患者可能感...[详细]
低度散光矫正效果理想,高度散光往往矫正不良。
目前没有相关内容描述。


 再举例说明调节与散光的关系。在正视眼的右眼前加上-2.0DC×90°的镜片,同时让左眼注视50cm处的小视标。这时右眼就将散光表的竖线看清楚,横线变模糊。这是因为左眼为了看清楚近目标,使用了+2.0D的调节,右眼也不自主地调节至+2.0D。由于右眼加了-2.0DC的镜片,成为+2.0DC×90°的顺规的单纯性远视散光。当左眼看近时,右眼的不自主性调节便使右眼形成-2.0D的假性近视,中和了上述的人工远视散光,成为-2.0DC×180°顺规单纯性近视散光。其中成为正圆形的称之为最小弥散环。如果最小弥散环恰好落在视网膜上,散光眼所成的像,就和远视和近视看物的情况一样,即两条焦线合成一个模糊不清的焦斑。 散光眼在未矫正之前,最小弥散环处的视力可能是最好的。由于一个物体的轮廓是由极为复杂的竖线和横线条所组成,散光眼在未矫正之前,为了要看清外界物体,可能根据组成物体轮廓的主要线条,有时选择前焦线,有时选择后焦线,有时选择最小弥散圈,作为调焦的依据。如果两个子午线上的焦线距视网膜不等时,一般选择接近于正视的那条子午线来聚焦。如果两个子午线上的屈光缺陷相等时,几乎常规性地选择垂直子午线作为聚焦目标。然而这种选择仅可能适合远视散光及混合散光者。如果印刷品或外界物体垂直的线条不清楚,辨认目标就更感困难。这就是散光眼所以视力降低和容易产生视觉疲劳的原因。 散光眼的视力降低随着散光度而改变。总的来说,相同度数的远视散光和近视散光所引起的视力降低基本相同,但比由相同度数的近视或绝对远视者影响要小些(表2)。低度散光经过矫正后,可以达到正常视力标准,但高度散光者常常得不到好的矫正效果。特别是长大成人才配戴眼镜的病例,更难得到满意的矫正视力。散光眼的视力降低,在最高子午线上表现更为明显。高度散光眼在所有子午线上都可发生废用性弱视(amblyopia ex anopsia),弱视形成后具有发生斜视的倾向。由于高度远视和高度远视散光眼,无论看远还是看近,都不清楚,因而视力得不到锻炼,易于发生弱视(amblyopia)。近视或近视散光眼,虽然远视力很差,但近视力正常或接近于正常,在日常生活和工作中经常不断地使用近视力,为视近功能提供了锻炼机会,所以近视眼很少发生废用性弱视。
再举例说明调节与散光的关系。在正视眼的右眼前加上-2.0DC×90°的镜片,同时让左眼注视50cm处的小视标。这时右眼就将散光表的竖线看清楚,横线变模糊。这是因为左眼为了看清楚近目标,使用了+2.0D的调节,右眼也不自主地调节至+2.0D。由于右眼加了-2.0DC的镜片,成为+2.0DC×90°的顺规的单纯性远视散光。当左眼看近时,右眼的不自主性调节便使右眼形成-2.0D的假性近视,中和了上述的人工远视散光,成为-2.0DC×180°顺规单纯性近视散光。其中成为正圆形的称之为最小弥散环。如果最小弥散环恰好落在视网膜上,散光眼所成的像,就和远视和近视看物的情况一样,即两条焦线合成一个模糊不清的焦斑。 散光眼在未矫正之前,最小弥散环处的视力可能是最好的。由于一个物体的轮廓是由极为复杂的竖线和横线条所组成,散光眼在未矫正之前,为了要看清外界物体,可能根据组成物体轮廓的主要线条,有时选择前焦线,有时选择后焦线,有时选择最小弥散圈,作为调焦的依据。如果两个子午线上的焦线距视网膜不等时,一般选择接近于正视的那条子午线来聚焦。如果两个子午线上的屈光缺陷相等时,几乎常规性地选择垂直子午线作为聚焦目标。然而这种选择仅可能适合远视散光及混合散光者。如果印刷品或外界物体垂直的线条不清楚,辨认目标就更感困难。这就是散光眼所以视力降低和容易产生视觉疲劳的原因。 散光眼的视力降低随着散光度而改变。总的来说,相同度数的远视散光和近视散光所引起的视力降低基本相同,但比由相同度数的近视或绝对远视者影响要小些(表2)。低度散光经过矫正后,可以达到正常视力标准,但高度散光者常常得不到好的矫正效果。特别是长大成人才配戴眼镜的病例,更难得到满意的矫正视力。散光眼的视力降低,在最高子午线上表现更为明显。高度散光眼在所有子午线上都可发生废用性弱视(amblyopia ex anopsia),弱视形成后具有发生斜视的倾向。由于高度远视和高度远视散光眼,无论看远还是看近,都不清楚,因而视力得不到锻炼,易于发生弱视(amblyopia)。近视或近视散光眼,虽然远视力很差,但近视力正常或接近于正常,在日常生活和工作中经常不断地使用近视力,为视近功能提供了锻炼机会,所以近视眼很少发生废用性弱视。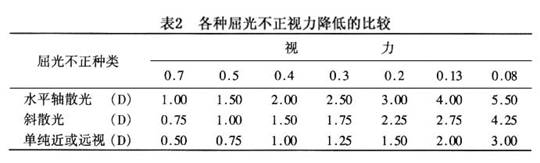 近视散光和远视散光(尤其是复性的)的视力变化规律,基本上和近视、远视者相近似。应当着重指出的是,混合性散光的视力变化,尤其是散光的两条子午线上的屈光力基本相等者,常常表现为远视力及近视力均降低。这类病例可能除了视力降低外,没有任何其他眼内外病变发现,即使用试镜片做主观验光,也难以摸索到可靠线索,只有用检影法才可得到肯定的诊断。根据检影结果再做主观验光,可能使视力有明显提高。但混合散光常常合并着不同程度的弱视,即使检影结果很准确,也难使每个病例的视力都能提高到正常范围。 规则散光眼对于一个方向的物像聚焦清晰,对于另一个方向(与前者成垂直)成像则最模糊,因而采用散光表(astigmatic chart or dial)(图5)来检查散光是有用处的。其中近视散光者,看散光表上线条的清楚与模糊方向常是固定的;而远视散光者,由于调节因素的参与,不断改变落在视网膜上散光光束的切面,故看散光表时线条清楚与模糊方向总在变化。检查时需注意去除调节干扰。假若散光轴是倾斜的,患者的头常常偏向一侧使之减少物像变形,这种习惯在幼儿时期可以发展成为斜颈。散光眼者往往将眼睑半闭造成小的裂隙,企图遮住一条子午线的光,使物体看得清楚些。特别是轻度的散光,可以利用改变调节、半闭眼裂和斜颈的办法来矫正一部分视力,但这种不断加强的精神紧张和努力,易引起视觉疲劳和视觉干扰症状。
近视散光和远视散光(尤其是复性的)的视力变化规律,基本上和近视、远视者相近似。应当着重指出的是,混合性散光的视力变化,尤其是散光的两条子午线上的屈光力基本相等者,常常表现为远视力及近视力均降低。这类病例可能除了视力降低外,没有任何其他眼内外病变发现,即使用试镜片做主观验光,也难以摸索到可靠线索,只有用检影法才可得到肯定的诊断。根据检影结果再做主观验光,可能使视力有明显提高。但混合散光常常合并着不同程度的弱视,即使检影结果很准确,也难使每个病例的视力都能提高到正常范围。 规则散光眼对于一个方向的物像聚焦清晰,对于另一个方向(与前者成垂直)成像则最模糊,因而采用散光表(astigmatic chart or dial)(图5)来检查散光是有用处的。其中近视散光者,看散光表上线条的清楚与模糊方向常是固定的;而远视散光者,由于调节因素的参与,不断改变落在视网膜上散光光束的切面,故看散光表时线条清楚与模糊方向总在变化。检查时需注意去除调节干扰。假若散光轴是倾斜的,患者的头常常偏向一侧使之减少物像变形,这种习惯在幼儿时期可以发展成为斜颈。散光眼者往往将眼睑半闭造成小的裂隙,企图遮住一条子午线的光,使物体看得清楚些。特别是轻度的散光,可以利用改变调节、半闭眼裂和斜颈的办法来矫正一部分视力,但这种不断加强的精神紧张和努力,易引起视觉疲劳和视觉干扰症状。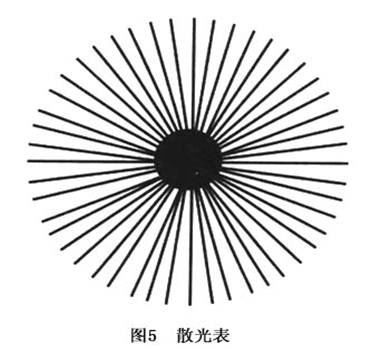 由上所述不难理解,明显的自觉症状往往发生于视力比较好的病例。如果散光缺陷增大,以致任何主观努力都无法解决时,只表现为比较明显的视力下降,其他的视觉干扰症状反而不明显,或者根本不会发生。 一般地说,轻度散光无视力降低或主觉干扰症状,可以看作是生理性的,不予处理。
由上所述不难理解,明显的自觉症状往往发生于视力比较好的病例。如果散光缺陷增大,以致任何主观努力都无法解决时,只表现为比较明显的视力下降,其他的视觉干扰症状反而不明显,或者根本不会发生。 一般地说,轻度散光无视力降低或主觉干扰症状,可以看作是生理性的,不予处理。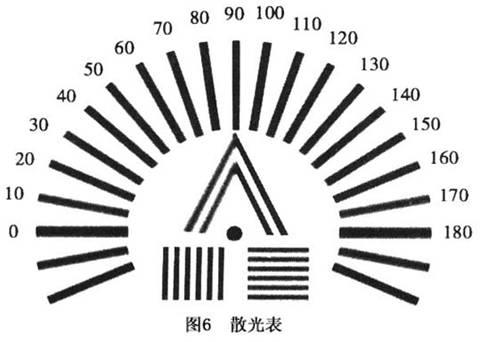 散光表观察因散光程度、屈光性质、调节功能状态、注视目标的距离和形状不同,有种种不同的变化。因此从视网膜朦胧的物像形状和性质,在检查中可了解散光眼的性质和程度。规则性散光可用5m距离的散光表,借助主观测试,转动散光表下方的指标,根据散光眼观察散光表的线条清晰程度和色调浓淡及其方位,可略知有无散光及其强弱主经线的位置。例如单纯远视散光(循规性),垂直经线在视网膜上形成清晰的水平的前焦线,而水平经线在视网膜后方形成垂直的后焦线。因而注视散光表时呈现水平线条清晰,色调浓,垂直线条模糊,色调淡。复性远视散光,注视散光表呈现垂直与水平两线条均不清晰,但对比之下,可指出模糊程度的不同或哪个方位线条色较浓些。反映前后两焦线距视网膜有远近之差。复性近视散光情况与上述相似。应注意的是混合性散光两主子午线的屈光不正度基本相等,形成一个圆形的朦胧圈,注视散光表时应垂直与水平两方位线条均不清晰,色调相似,易错认为无散光。 (2)主观试镜验光:主观试镜验光一般都是在客观验光之后进行。目的在两点:第一,对单眼矫正镜片准确性的主观确定。Jackson交叉圆柱镜校正散光轴向和散光度有重要的作用,达到既有最佳视力又有最舒适的视觉效果;第二,双眼视觉平衡试验,包括对普通视标、红绿色视标、立体视标等的双眼视试验。达到比较良好的双眼视觉效果。尤其是在双眼均需散光镜矫正的情况下,客观验光散光轴不在垂直或水平位,单眼试验时效果良好,但双眼视试验时,有可能出现物体变形和倾斜,视觉光学上称为空间扭曲,必须调整柱镜轴位,消除这一现象。有人认为对于双眼小角度的散光轴,柱镜轴均向邻近的水平或垂直位调整效果更好。 2.客观检查 (1)角膜散光检查: ①角膜散光盘(Placido盘):角膜检查的最初方法是Placido盘(图7)。该盘是磁白色,一面上画有数个黑色同心圆环,最中央窥孔处有一约+8.0D的透镜用于观察,被检查者背向光源,检查者立于其眼前,手持盘柄,将圆环面对向被检眼角膜,距离约12厘米,用一眼靠近窥孔的透镜观察被检眼的角膜反射环像,来判断角膜散光,环像较密子午线表示曲率较高,密度较疏子午线表示曲率较低,即基弧子午线。1993年国内报道研制的反射式角膜散光检查镜,利用半反半透镜的原理,集照明光源和观察系统于一体,类同使用直接眼底镜,在任何体位或半暗室内均可进行角膜散光的半定量检查。 ②角膜曲率计:角膜曲率计测定角膜曲率是根据角膜前表面反射像(Purkinje像)高度的测量,测算出前表面的角膜曲率半径r,再用公式
散光表观察因散光程度、屈光性质、调节功能状态、注视目标的距离和形状不同,有种种不同的变化。因此从视网膜朦胧的物像形状和性质,在检查中可了解散光眼的性质和程度。规则性散光可用5m距离的散光表,借助主观测试,转动散光表下方的指标,根据散光眼观察散光表的线条清晰程度和色调浓淡及其方位,可略知有无散光及其强弱主经线的位置。例如单纯远视散光(循规性),垂直经线在视网膜上形成清晰的水平的前焦线,而水平经线在视网膜后方形成垂直的后焦线。因而注视散光表时呈现水平线条清晰,色调浓,垂直线条模糊,色调淡。复性远视散光,注视散光表呈现垂直与水平两线条均不清晰,但对比之下,可指出模糊程度的不同或哪个方位线条色较浓些。反映前后两焦线距视网膜有远近之差。复性近视散光情况与上述相似。应注意的是混合性散光两主子午线的屈光不正度基本相等,形成一个圆形的朦胧圈,注视散光表时应垂直与水平两方位线条均不清晰,色调相似,易错认为无散光。 (2)主观试镜验光:主观试镜验光一般都是在客观验光之后进行。目的在两点:第一,对单眼矫正镜片准确性的主观确定。Jackson交叉圆柱镜校正散光轴向和散光度有重要的作用,达到既有最佳视力又有最舒适的视觉效果;第二,双眼视觉平衡试验,包括对普通视标、红绿色视标、立体视标等的双眼视试验。达到比较良好的双眼视觉效果。尤其是在双眼均需散光镜矫正的情况下,客观验光散光轴不在垂直或水平位,单眼试验时效果良好,但双眼视试验时,有可能出现物体变形和倾斜,视觉光学上称为空间扭曲,必须调整柱镜轴位,消除这一现象。有人认为对于双眼小角度的散光轴,柱镜轴均向邻近的水平或垂直位调整效果更好。 2.客观检查 (1)角膜散光检查: ①角膜散光盘(Placido盘):角膜检查的最初方法是Placido盘(图7)。该盘是磁白色,一面上画有数个黑色同心圆环,最中央窥孔处有一约+8.0D的透镜用于观察,被检查者背向光源,检查者立于其眼前,手持盘柄,将圆环面对向被检眼角膜,距离约12厘米,用一眼靠近窥孔的透镜观察被检眼的角膜反射环像,来判断角膜散光,环像较密子午线表示曲率较高,密度较疏子午线表示曲率较低,即基弧子午线。1993年国内报道研制的反射式角膜散光检查镜,利用半反半透镜的原理,集照明光源和观察系统于一体,类同使用直接眼底镜,在任何体位或半暗室内均可进行角膜散光的半定量检查。 ②角膜曲率计:角膜曲率计测定角膜曲率是根据角膜前表面反射像(Purkinje像)高度的测量,测算出前表面的角膜曲率半径r,再用公式 (2)眼散光检查:眼散光的客观测量也即为眼屈光不正的测量,即所谓的客观验光,临床上最为普遍使用的客观验光为电脑验光仪验光和检影镜检影验光。 ①电脑验光仪:电脑验光是利用计算机自动测量眼远点的技术,在操作上简单方便。但是由于电脑验光仪存在器械性近视的效果,在验光结果上是不够完善的,它常常容易使儿童屈光不正偏向近视方向的结果。但它对散光轴测量还是比较准确的。尤其是对于用阿托品扩瞳后或成年人验光较准确。 ②检影法:用检影镜进行眼屈光不正检查的技术称为检影法,在临床上它是一种颇为准确可靠的技术。因为该技术可使被检眼调节尽可能松弛,另外检影法观察到的影光敏感性较强,对远点的定位比较准确可靠。用柱镜检影对散光轴位的确定也很明确,所在临床上应提倡和推广,尤其是对儿童青少年屈光不正的检查。当然,它对检查者的技术要求比较高。采用小角度柱镜斜交叉原理的柱镜检影法(1985)对于眼散光的轴向确定和散光度的估算可达到比较准确的散光检查效果。 3.处方 经过以上主客观检查,被检者获得最佳视力和最合适的眼镜矫正后,医师或视光医师可以给予开出配镜处方,眼镜处方的主要包括:①左、右眼验光的球镜度,散光度和散光轴向;②视远的瞳距。需注意的是,散光镜的书写以取负时的散光轴向,以便于从内表面磨制镜片,提高视觉质量。
(2)眼散光检查:眼散光的客观测量也即为眼屈光不正的测量,即所谓的客观验光,临床上最为普遍使用的客观验光为电脑验光仪验光和检影镜检影验光。 ①电脑验光仪:电脑验光是利用计算机自动测量眼远点的技术,在操作上简单方便。但是由于电脑验光仪存在器械性近视的效果,在验光结果上是不够完善的,它常常容易使儿童屈光不正偏向近视方向的结果。但它对散光轴测量还是比较准确的。尤其是对于用阿托品扩瞳后或成年人验光较准确。 ②检影法:用检影镜进行眼屈光不正检查的技术称为检影法,在临床上它是一种颇为准确可靠的技术。因为该技术可使被检眼调节尽可能松弛,另外检影法观察到的影光敏感性较强,对远点的定位比较准确可靠。用柱镜检影对散光轴位的确定也很明确,所在临床上应提倡和推广,尤其是对儿童青少年屈光不正的检查。当然,它对检查者的技术要求比较高。采用小角度柱镜斜交叉原理的柱镜检影法(1985)对于眼散光的轴向确定和散光度的估算可达到比较准确的散光检查效果。 3.处方 经过以上主客观检查,被检者获得最佳视力和最合适的眼镜矫正后,医师或视光医师可以给予开出配镜处方,眼镜处方的主要包括:①左、右眼验光的球镜度,散光度和散光轴向;②视远的瞳距。需注意的是,散光镜的书写以取负时的散光轴向,以便于从内表面磨制镜片,提高视觉质量。